Dermatol Rev Mex. 2024; 68 (5): 732-737. https://doi.org/10.24245/drm/bmu.v68i5.10064
Andrea Flores Franco,1 Tania Carey Guzmán Ochoa,3 Bernardino Ordoñez Rodríguez,2 Jesús Soberanes Cerino,2 Amy Peralta Prado,4 Alexandro Bonifaz3
1 Residente de cuarto año de Medicina Interna.
2 Medicina Interna e Infectología.
Hospital Regional de Alta Especialidad Dr. Gustavo A Rovirosa Pérez, Villahermosa, Tabasco, México.
3 Servicio de Dermatología, Hospital General de México Dr. Eduardo Liceaga. Ciudad de México.
4 Infectóloga. Centro de Investigación en Enfermedades Infecciosas, Instituto Nacional de Enfermedades Respiratorias Dr. Ismael Cosío Villegas, Ciudad de México.
Estimado editor:
Nuestro comentario es acerca de la importancia y la prevalencia de las lesiones cutáneas en la histoplasmosis cutánea diseminada en pacientes con infección por virus de la inmunodeficiencia humana (VIH), en particular en el inicio de este síndrome, así como remarcar sus características clínicas para diferenciarlas adecuadamente del resto de micosis profundas que son prácticamente indistinguibles, lo que puede retrasar el diagnóstico y el tratamiento oportuno.
Debido a la disfunción inmunitaria de los pacientes con infección por VIH existe un amplio espectro de enfermedades que pueden sobrevenir, entre las que destacan las infecciones fúngicas cutáneas. A menudo, las micosis cutáneas guardan relación con el estado inmunitario, de manera que el conocimiento de la carga viral y del recuento de linfocitos T CD4+ orientan hacia un diagnóstico más preciso.1 En 1985, los CDC agregaron la histoplasmosis diseminada a la lista de infecciones oportunistas asociadas con el síndrome de inmunodeficiencia adquirida (SIDA).2,3
Las micosis cutáneas en los pacientes con infección por VIH suelen manifestarse clínicamente con cuadros más severos o inusuales, que no sólo ofrecen importantes pistas para el diagnóstico de la infección por el VIH, sino que, además, sirven como marcadores de pronóstico de la enfermedad.1
La histoplasmosis es una infección granulomatosa causada por Histoplasma capsulatum (sl), hongos dimorfos. Se contrae por inhalación de esporas del hongo o, en contadas ocasiones, por inoculación cutánea directa. Por lo regular, no tiene tropismo cutáneo, sólo cuando hay inmunosupresión específica. Ocurre en el 5% de los pacientes VIH positivos, en especial en estadios más avanzados.1,2 La infección abarca un amplio espectro de formas clínicas, la forma diseminada es la más grave.4 Se ha reportado hasta en el 75% de los casos como primera manifestación de infecciones oportunistas en pacientes con SIDA con mayor riesgo de diseminación.2
Es una infección casi cosmopolita. H. capsulatum se desarrolla sobre todo en climas tropicales, en Centro y Sudamérica. La incidencia y prevalencia son difíciles de determinar. En México la zona endémica más importante está en el sureste, en la península de Yucatán, Tabasco y Chiapas. No se sabe la cantidad aproximada de casos de primoinfección por año por la falta de datos estadísticos fidedignos.4
La histoplasmosis cutánea diseminada es poco frecuente y, por lo general, afecta a individuos con inmunidad mediada por células T alterada, en particular en sujetos con infección por VIH o SIDA. Esta variedad clínica se observa cada vez con más frecuencia; incluso, puede ser una de sus primeras manifestaciones.4 Se asocia con un recuento de linfocitos CD4+ menor de 75⁄mm3, que se ha relacionado con características orales y cutáneas menos comunes en pacientes con recuentos más altos.2 La gravedad de la infección por H. capsulatum depende de factores como la intensidad de la exposición y del estado inmunológico del huésped, el tamaño del inóculo y la virulencia de la cepa.5
En la histoplasmosis diseminada, la afectación pulmonar es el hallazgo clínico más común, pero también puede afectar a otros órganos: bazo, ganglios linfáticos, médula ósea, intestinos e hígado. Las manifestaciones mucocutáneas suelen ser resultado de enfermedad diseminada, que sobrevienen en el 10 al 25% de los casos.1,2 La infección por sí sola puede disminuir la proporción de linfocitos T, lo que resulta en una inmunidad mediada por células disminuida en general. Por tanto, la diseminación de la enfermedad implica un defecto en los mecanismos de defensa celular. En un estudio de Bonifaz y su grupo,2 en el que incluyeron 23 casos, el 91% de los pacientes en estadio C3 con histoplasmosis cutánea diseminada tenían inmunidad celular disminuida.
Las características mucocutáneas de la forma diseminada en pacientes VIH-positivos son el resultado de la progresión desde el sitio de la infección primaria a una infección progresiva. Se ha sugerido que la cepa dermotrópica de H. capsulatum (sensu stricto) puede ser responsable de la alta frecuencia de lesiones cutáneas.7 Tienen un espectro morfológico muy inespecífico que comparte con diversas enfermedades infecciosas y no infecciosas comunes en esta población, lo que dificulta el diagnóstico.1,6,7
Varios autores mencionan que las dermatosis de la forma diseminada se manifiestan como pápulas polimorfas, placas con o sin costras, pústulas, nódulos, úlceras mucosas, erosiones, úlceras en sacabocados, lesiones que se asemejan al molusco contagioso, erupciones acneiformes, pápulas eritematosas y placas queratósicas, lesiones purpúricas y formas vegetantes localizadas y generalizadas.2,4 Figura 1
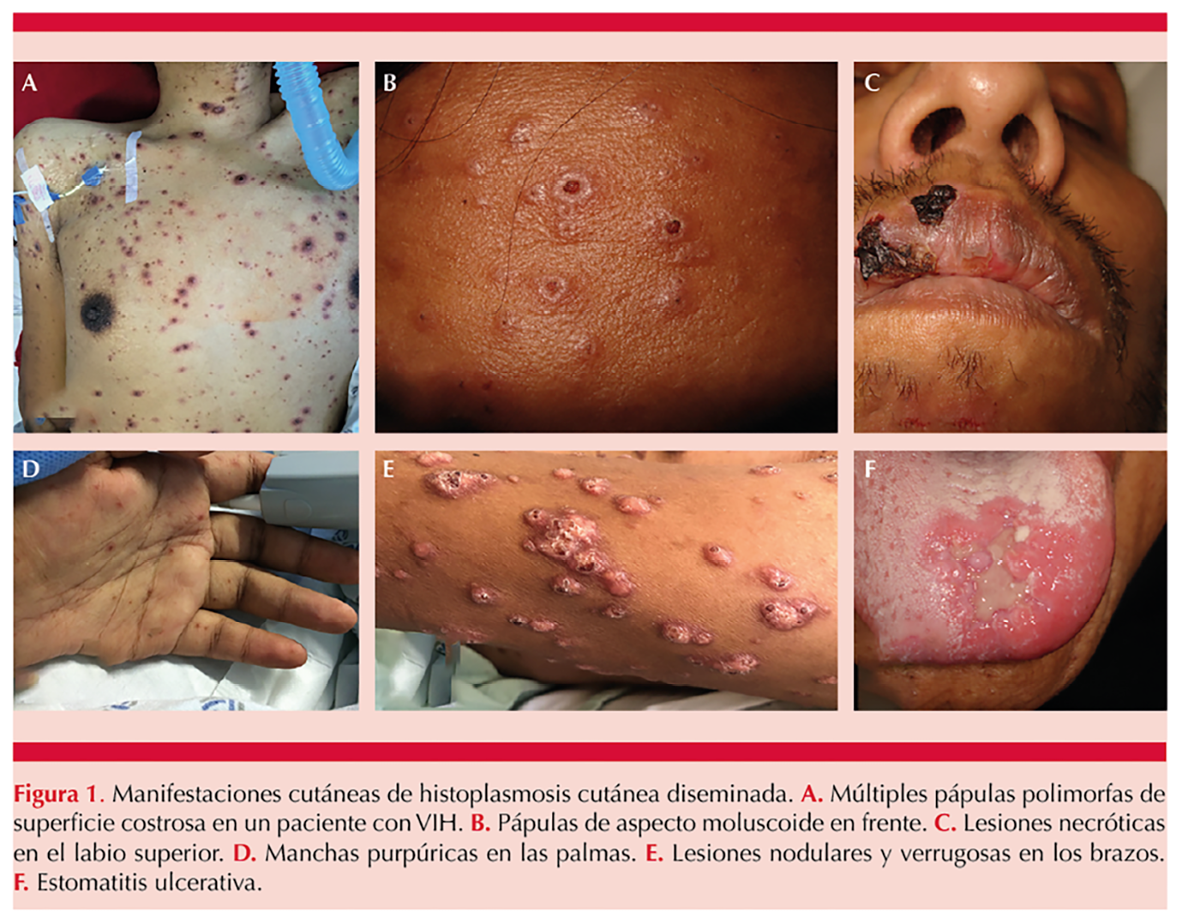
Las lesiones pueden aparecer en el tubo gastrointestinal como placas, nódulos o úlceras. Las lesiones orales pueden mostrar varias formas, como úlceras, nódulos eritematosos o vegetativos; el paladar, las encías y la orofaringe son los sitios más frecuentes de afectación oral.7 La bibliografía menciona que los sitios más afectados son la cara, las extremidades, el tronco, la mucosa oral, perianal y genital.2,5
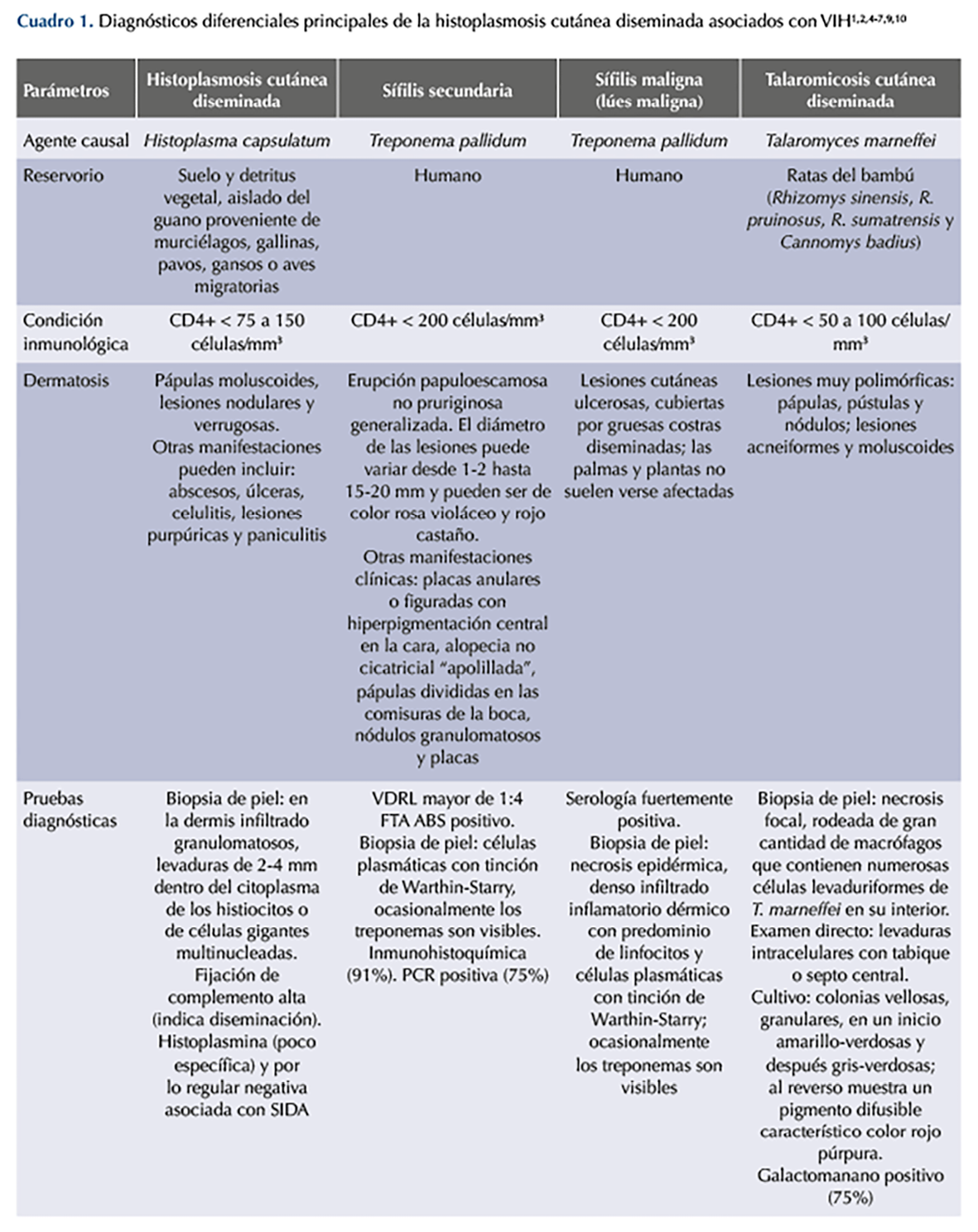
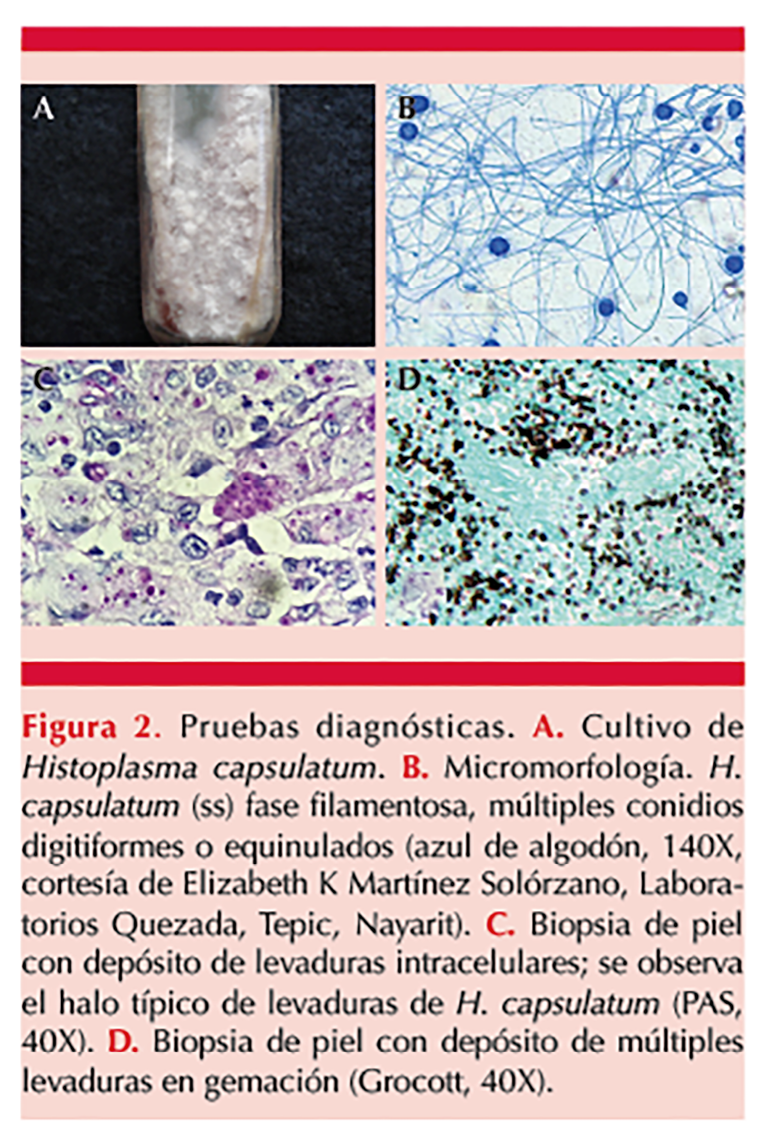
Los principales diagnósticos diferenciales de la histoplasmosis cutánea diseminada que deben considerarse son: la sífilis secundaria, la sífilis maligna y la talaromicosis cutánea diseminada porque estas enfermedades cursan con lesiones cutáneas con morfología muy similar que suelen ser indistinguibles. El Cuadro 1 señala los diagnósticos diferenciales, así como sus principales características clínicas y las pruebas diagnósticas que permiten diferenciarlas. Figura 2
El tratamiento de la histoplasmosis diseminada requiere una fase de inducción para producir la remisión clínica y una fase de mantenimiento supresora para prevenir la recaída. La selección del fármaco antimicótico, dosis y forma de administración dependen de las manifestaciones clínicas del paciente.2,7 Entre los antifúngicos, la anfotericina B es el agente terapéutico de elección; una segunda opción es itraconazol. La fase inicial de inducción en la histoplasmosis diseminada grave o moderadamente grave consiste en anfotericina B liposomal, 3-5 mg/kg durante dos semanas. La fase de mantenimiento debe ser con itraconazol (200 mg una o dos veces al día durante 12 meses); antes se consideraba de por vida, pero ahora, para evitar cambios en el microbiota, debe suspenderse cuando ocurra supresión viral y los CD4 alcancen 150 o 200 cél/µL. Puede considerarse reducir el tiempo de tratamiento cuando el paciente esté clínicamente estable, reciba terapia antirretroviral, ha suprimido la carga viral y el estado inmunológico ha mejorado.2,7,8
Para pacientes con histoplasmosis leve a moderada se recomienda itraconazol 200 mg dos veces al día después de una dosis de carga de 200 mg tres veces al día durante tres días.2,8
En cuanto al pronóstico de la enfermedad, éste suele ser desfavorable porque, de no ser tratada, conlleva mortalidad de, incluso, el 95%.
El tratamiento de la histoplasmosis cutánea diseminada incluye antifúngicos sistémicos, por tanto, es necesario conocer las interacciones medicamentosas que tienen con los principales antivirales. El Cuadro 2 resume las interacciones y consecuencias de éstas, información de ayuda en la consulta rápida para la selección de los fármacos.

CONCLUSIONES
La histoplasmosis cutánea diseminada es una infección oportunista en la enfermedad por VIH; se manifiesta con una variedad de hallazgos cutáneos inespecíficos. Por tal motivo, es decisivo identificar las lesiones cutáneas principales de las enfermedades diseminadas más comunes en pacientes con un estado de inmunosupresión marcado, así como su distribución, morfología e incidencia. Al atender un caso con datos clínicos ambiguos, debe considerarse a la histoplasmosis cutánea diseminada entre los diagnósticos diferenciales e iniciar un proceso diagnóstico temprano con los métodos más básicos que disponemos para establecer un diagnóstico preciso, así como el inicio rápido del tratamiento debido a la alta mortalidad de la enfermedad diseminada.
REFERENCIAS
1. Bolognia JL, Schaffer JV, Cerroni L. Dermatología. 4ª ed. España: Elsevier, 2018.
2. Bonifaz A, Chang P, Moreno K, et al. Disseminated cutaneous histoplasmosis in acquired immunodeficiency syndrome: report of 23 cases. Clin Exp Dermatol 2009; 34: 481-486. DOI: 10.1111/j.1365-2230.2008.02974.x
3. Centers for Disease Control (CDC). Revision of the case definition of acquired immunodeficiency syndrome for national reporting–United States. MMWR Morb Mortal Wkly Rep 1985; 34 (25): 373-5.
4. Bonifaz A. Micología médica básica. 5ª ed. CDMX: McGraw-Hill, 2020.
5. Chang P, Rodas C. Skin lesions in histoplasmosis. Clin Dermatol 2012; 30 (6): 592-8. DOI: 10.1016/j.clindermatol.2012.01.004
6. Morote S, Nacher M, Blaizot R, Ntab B, et al. Temporal trends of cutaneo-mucous histoplasmosis in persons living with HIV in French Guiana: Early diagnosis defuses South American strain dermotropism. PLoS Neglected Tropical Diseases 2020; 14 (10): e0008663. DOI: 10.1371/journal.pntd.0008663
7. Sen S, Hati A, Mallick S, Das S. Disseminated histoplasmosis with oral and cutaneous manifestations in an immunocompetent patient. Indian J Dermatol 2020; 65 (6): 552-554. DOI: 10.4103/ijd.IJD_426_19
8. Guidelines for Diagnosing and Managing Disseminated Histoplasmosis among People Living with HIV. Washington (DC): Pan American Health Organization; 2020.
9. Pérez-Pérez L, Cabanillas M, Ginarte M, Sánchez-Aguilar D, Toribio J. Sífilis maligna en un paciente con infección por el VIH. Actas Dermo-Sifiliográficas 2007; 98 (5): 351-354. DOI:10.1016/s0001-7310(07)70080-7
10. Stevenson J, Heath M. Syphilis and HIV infection: an update. Dermatol Clin 2006; 24 (4): 497-507, vi. DOI: 10.1016/j.det.2006.06.013
11. HIV. Drug Interactions. https://www.hiv-druginteractions.org/
Recibido: julio 2024
Aceptado: julio 2024
Este artículo debe citarse como: Flores-Franco A, Guzmán-Ochoa TC, Ordoñez-Rodríguez B, Soberanes-Cerino J, Peralta-Prado A, Bonifaz A. Comportamiento de la histoplasmosis cutánea diseminada asociada con el inicio del VIH-SIDA. Dermatol Rev Mex 2024; 68 (5): 732-737.