Autoimmune progesterone dermatitis diagnosed by skin-test.
Dermatol Rev Mex. 2023; 67 (2): 314-317. https://doi.org/10.24245/drm/bmu.v67i2.8763
Cesar Daniel Alonso-Bello,1 Victoria Isabel Castañeda-Ávila,2 Carolina González-Rivera3
1 Médico especialista en Medicina Interna e Inmunología Clínica y Alergia.
2 Médica especialista en Pediatría.
Torre Médica Riobamba, Ciudad de México, México.
3 Médica residente de Medicina Interna, Hospital Juárez de México, Ciudad de México, México.
ANTECEDENTES
La reacción de hipersensibilidad a progesterona endógena o exógena es también llamada dermatitis autoinmunitaria por progesterona. La manifestación de esta enfermedad es durante la vida reproductiva de la mujer. Shelley y colaboradores describieron por vez primera el síndrome; la manifestación de la enfermedad evidencia reacciones inmediatas de hipersensibilidad tipo I, por tanto, el uso de pruebas cutáneas puede dar soporte al diagnóstico de la enfermedad.1 La manifestación clínica es característica, ya que los síntomas ocurren en la fase lútea, en ciclos de 28 días, alrededor de 14 días antes de la menstruación. Comunicamos dos casos documentados con urticaria y positividad en las pruebas cutáneas, proponemos el esquema aplicado para la confirmación de hipersensibilidad tipo I en estas pacientes y como alternativa de tratamiento, inmunomodulación farmacológica.
CASOS CLÍNICOS
Caso 1
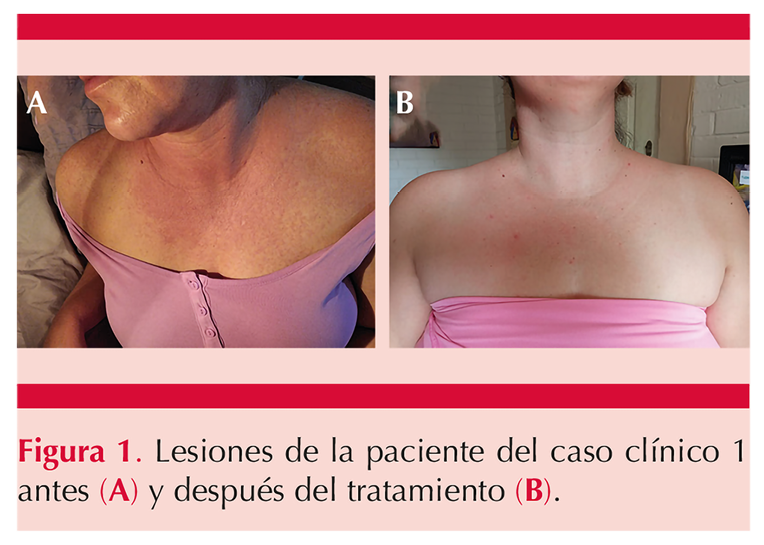
Paciente femenina de 33 años, con carga genética de enfermedad tiroidea autoinmunitaria, diagnóstico de enfermedad tiroidea autoinmunitaria e hipotiroidismo de 3 años de evolución en tratamiento con levotiroxina a dosis de 100 µg cada 24 horas. Desde la infancia había padecido urticaria espontánea relacionada con el consumo de mariscos y chocolate. Un mes después de un aborto espontáneo inició con una dermatosis diseminada, polilesional y polimórfica caracterizada por pápulas y eritema, confluentes, con predominio en zonas de exposición solar. Figura 1
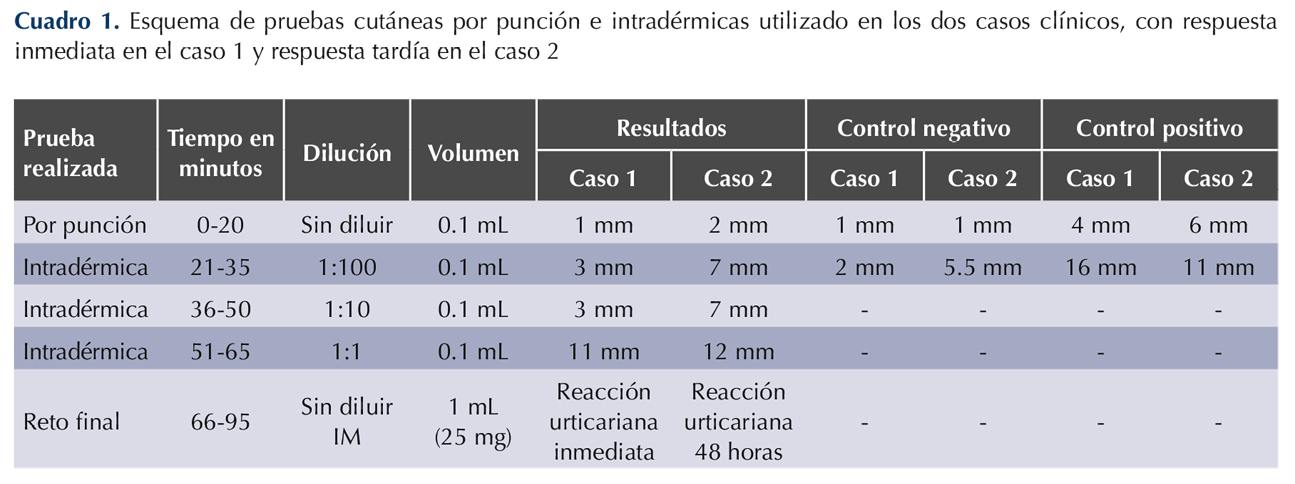
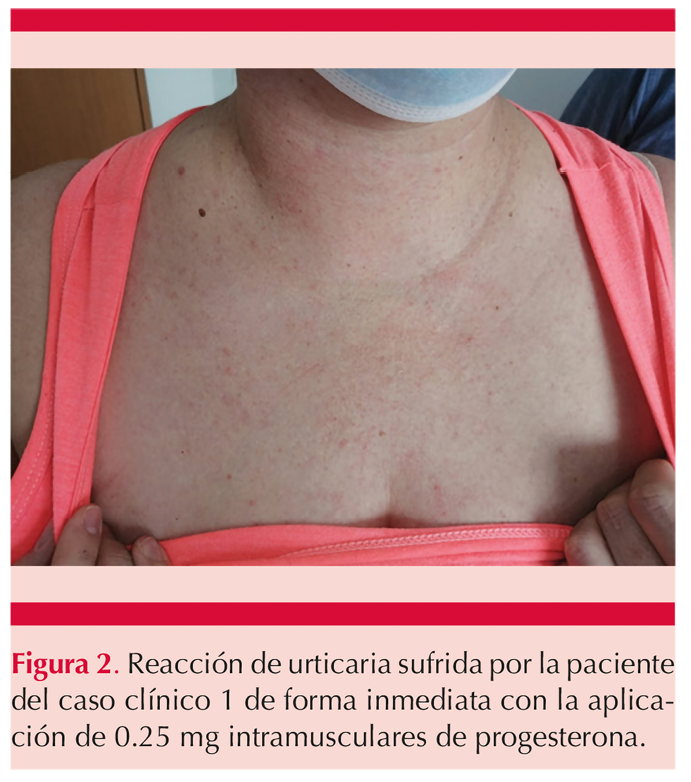
Refirió tener ciclos menstruales de 28 días, las lesiones aparecían a la mitad del ciclo y disminuían inmediatamente al iniciar la menstruación. Realizamos pruebas por punción e intradérmicas a progesterona, con el esquema mostrado en el Cuadro 1, con positividad inmediata; con la prueba de reto la paciente mostró urticaria de forma inmediata en los primeros 60 minutos (Figura 2). Iniciamos tratamiento con 5 mg de levocetirizina cada 8 horas durante 8 semanas y 50 mg de azatioprina cada 24 horas durante 4 meses, además de drospirenona 3 mg/etinilestradiol 20 µg por 4 ciclos, con alivio completo del cuadro clínico.
Caso 2
Paciente femenina de 43 años, residente de Canadá, con antecedente de rinitis crónica desde la infancia y urticaria con la ingesta de cacahuate y nueces. Acudió a consulta por padecer urticaria de forma esporádica aparentemente sin detonantes, notando disminución de las lesiones al iniciar el sangrado menstrual, ya que refirió tener ciclos irregulares. Realizamos pruebas cutáneas con técnica de punción con positividad para Phleum pratense, Dermatophagoides farinae y Dermatophagoides pteronyssinus. Iniciamos el mismo tratamiento que a la paciente del primer caso clínico, logrando la remisión de la urticaria a los 3 meses, por lo que el tratamiento fue suspendido de forma progresiva. La paciente decidió iniciar inmunoterapia específica con alergenos para tratar la rinitis alérgica en su lugar de residencia.
DISCUSIÓN
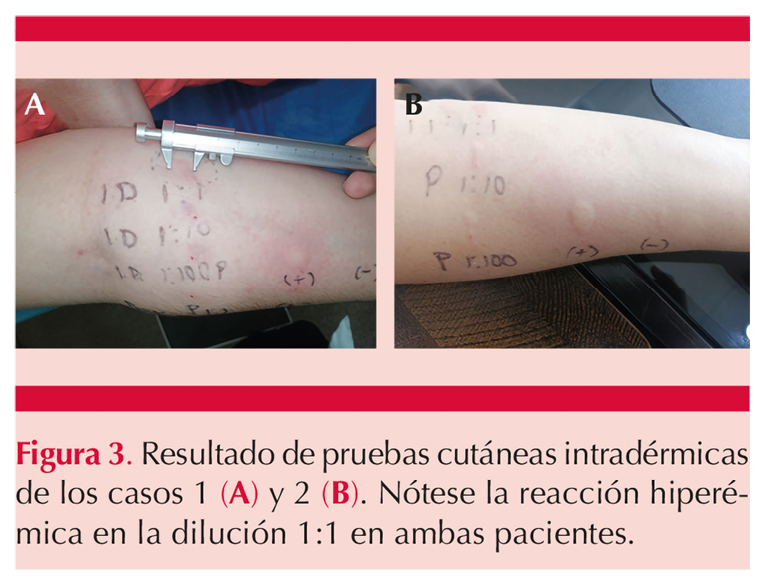
La forma de manifestación clínica de las pacientes coincide completamente con lo descrito en la bibliografía internacional; una paciente notó rápidamente el alivio de los síntomas al iniciar el sangrado menstrual porque se sabía con ciclos regulares; en el segundo caso, la paciente no reconocía un patrón evidente por la irregularidad menstrual. Los dos casos mostraron positividad en las pruebas intradérmicas (Figura 3), lo que permitió iniciar tratamiento con anticonceptivos orales y como propuesta adicional la administración de azatioprina para inmunomodular la respuesta de hipersensibilidad.
Se han reportado síntomas que han remitido espontáneamente durante el embarazo o la menopausia; sin embargo, el tratamiento sintomático con antihistamínicos o corticosteroide como monoterapia puede ayudar a disminuir los síntomas, pero no ha mostrado ser benéfico a largo plazo.1-3
En algunos casos se ha reportado éxito en el tratamiento con anticonceptivos orales, evitando los picos de progesterona durante la fase lútea del ciclo menstrual al inhibir la ovulación; cabe recalcar que los anticonceptivos orales contienen una cantidad de progestágeno, por ello, algunas pacientes no toleran este tratamiento.2-6
Otro tratamiento que ha mostrado éxito son los agonistas de GnRH (hormona liberadora de gonadotropina), que suprimen la ovulación e inhiben la liberación de gonadotropinas de la hipófisis, inhibiendo la ovulación y, por tanto, el pico de progesterona; los efectos adversos tras 6 a 12 meses son amenorrea, atrofia vaginal y predisposición a osteoporosis, lo cual limita su manejo a largo plazo, además de no ser opción en pacientes con deseo de concebir.6,7
A lo largo del tiempo, se han descrito inmunomoduladores en el control de la urticaria, administrando principalmente azatrioprina, un fármaco cistostático que es convertido a 6-mercaptopurina, siendo análogo de nucleótidos que se prescribe principalmente a pacientes trasplantados. Se ha administrado en diferentes enfermedades de la piel, como la dermatitis atópica y la vasculitis urticariana.8 El principal efecto adverso reportado es la leucopenia.9
El omalizumab se administra en pacientes con anafilaxia concomitante.7 Consideramos que este fármaco puede ser útil también en pacientes con elevación de inmunoglobulina E, como en el caso clínico 2, en el que la paciente tenía rinitis alérgica concomitante.
En un estudio realizado por Foer y su grupo se trató la hipersensibilidad a progesterona en 24 casos, previamente se les realizó prueba por punción y posteriormente se inició desensibilización lenta por vía oral; se comenzó en la clínica y posteriormente de forma ambulatoria; se vigiló estrictamente a las pacientes con tratamiento de fertilidad o que sufrieron anafilaxia. En este estudio se prepararon cápsulas orales utilizadas en protocolos de desensibilización, con concentraciones de progestina de 125 mg, que resultaron en el alivio de los síntomas.10
Los dos casos que comunicamos mejoraron con el tratamiento de inmunomodulación con azatioprina de forma satisfactoria, por lo que no fue necesario iniciar tratamiento con esquema de desensibilización con progesterona.
REFERENCIAS
1. Foer D, Buchheit KM. Presentation and natural history of progestogen hypersensitivity. Ann Allergy Asthma Immunol 2019; 122 (2): 156-1592. DOI: 10.1016/j.anai.2018.10.023.
2. Li RC, Buchheit KM, Bernstein JA. Progestogen hypersensitivity. Curr Allergy Asthma Rep 2018; 18 (1): 1. DOI: 10.1007/s11882-018-0758-x
3. Buchheit KM, Bernstein JA. Progestogen hypersensitivity: Heterogeneous manifestations with a common trigger. J Allergy Clin Immunol Pract 2017; 5 (3): 566-574. DOI: 10.1016/j.jaip.2017.01.019.
4. Jo EJ, Lee SE, Park HK. Clinical characteristics of exogenous progestogen hypersensitivity. Asian Pac J Allergy Immunol 2019; 37 (3): 183-187. DOI: 10.12932/ap-291217-0227.
5. Gompel A, Fain O, Boccon-Gibod I, Gobert D, Bouillet L. Exogenous hormones and hereditary angioedema. Int Immunopharmacol 2020; 78: 106080. DOI: 10.1016/j.intimp.2019.106080.
6. Foer D, Buchheit KM. Progestogen hypersensitivity: An evidence-based approach to diagnosis and management in clinical practice. Immunol Allergy Clin North Am 2017; 37 (4): 773-784. DOI: 10.1016/j.iac.2017.07.006.
7. Aghazadeh N, Chattha AJ, Hartz MF, Davis DMR. Autoimmune progesterone dermatitis in the adolescent population. Pediatr Dermatol 2021; 38 (2): 380-384. DOI:1111/pde.14423.
8. Holm JG, Ivyanskiy I, Thomsen SF. Use of nonbiologic treatments in antihistamine-refractory chronic urticaria: a review of published evidence. J Dermatolog Treat 2018; 29 (1): 80-97. DOI: 10.1080/09546634.2017.1329505.
9. Venzor J, Lee WL, Huston DP. Urticarial vasculitis. Clin Rev Allergy Immunol. 2002; 23 (2): 201-16. DOI: 10.1385/CRIAI:23:2:201.
10. Foer D, Buchheit KM, Gargiulo AR, Lynch DM, Castells M, Wickner PG. Progestogen hypersensitivity in 24 cases: Diagnosis, management, and proposed renaming and classification. J Allergy Clin Immunol Pract 2016; 4 (4): 723-9. DOI: 10.1016/j.jaip.2016.03.003.
Recibido: julio 2022
Aceptado: agosto 2022
Este artículo debe citarse como: Alonso-Bello CD, Castañeda-Ávila VI, González-Rivera C. Dermatitis autoinmunitaria por progesterona, diagnóstico por pruebas cutáneas. Dermatol Rev Mex 2023; 67 (2): 314-317.